Воспалительные заболевания глотки. Хронический банальный трахеит
Каждому в жизни приходилось встречаться с различными заболеваниями ЛОР-органов, чаще всего встречаются вирусные или бактериальные инфекции в виде ОРВИ, гриппа или ангины. Но существует ряд и иных патологий, симптомы которых нужно знать, для того чтобы вовремя диагностировать болезнь.
Строение глотки и гортани
Чтобы понимать суть заболеваний, следует иметь минимальное представление о строении гортани и глотки.
Относительно глотки, она состоит из трёх отделов:
- верхний, носоглотка;
- ротоглотка, средний отдел;
- гортаноглотка, нижний отдел.
Гортань, орган, который выполняет несколько функций. Гортань является проводником пищи к пищеварительной трубки, также она отвечает за поступления воздуха в трахею и лёгкие. Помимо этого в гортани расположены голосовые связки, благодаря которым человек имеет возможность издавать звуки.
Гортань функционирует как аппарат движения, который имеет хрящи, соединенные со связками и суставами мышц. В начале органа находится надгортанник, функция которого заключается в создании клапана между трахеей и глоткой. В момент глотания пищи, надгортанник блокирует вход в трахею, благодаря чему пища попадает в пищевод, а не в органы дыхания.
Какие бывают патологии ЛОР-органов
По своему течению заболевания классифицируют на: хронические и острые. В случае с острым течением болезни, симптомы развиваются мгновенно, они ярко выражены. Патология переносится сложнее, чем при хроническом течении, но выздоровление наступает быстрее, в среднем за 7-10 суток.
Хронические патологии возникают на фоне постоянного, не долеченного воспалительного процесса. Другими словами, острая форма переходит в хроническую без должного лечения. В этом случае симптомы возникают не так стремительно, процесс вялотекущий, но полного выздоровления не происходит. При малейших провоцирующих факторах, например, переохлождения или попадания в организм вируса, происходит рецидив хронического заболевания. В результате постоянного инфекционного очага, иммунитет человека ослаблен, из-за этого проникнуть вирусу или бактерии не составляет труда.
Заболевания глотки, а также гортани:
- эпиглоттит;
- фарингит;
- тонзиллит;
- ларингит;
- ринофарингит;
- аденоиды;
- рак гортани.
Эпиглоттит
Болезни гортани включают в себя и воспаление надгортанника (эпиглоттит). Причиной воспалительного процесса является попадание в надгортанник бактерий воздушно-капельным путём. Чаще всего надгортанник поражает гемофилус инфлюэнце и становится причиной воспалительного процесса. Бактерия может не только стать причиной заболевания надгортанника, но и является возбудителем менингита, пневмонии, пиелонефрита и других патологий. Помимо гемофилус инфлюэнце, стать причиной воспаления надгортанника могут:
- стрептококки;
- пневмококки;
- грибок кандида;
- ожег или попадание инородного тела в надгортанник.
Симптомы заболевания развиваются стремительно, среди основных выделяют:
- осложненное дыхание со свистом. В надгортаннике возникает отёк, который приводит к частичному перекрытию гортани и трахеи, что усложняет возможность нормального поступления воздуха;
- боль при глотании, трудности с проглатыванием пищи с ощущением, что в гортани, что-то мешает;
- покраснение горла, болевые ощущения в нем;
- лихорадка и повышение температуры тела;
- общая слабость, недомогание и тревожность.
Эпиглоттит чаще возникает у детей в возрасте от 2 до 12 лет, преимущественно мальчики. Главная опасность, которую таит воспаление надгортанника — это возможность удушья, поэтому при первых симптомах заболевания, следует незамедлительно обратиться к врачу. Бывают острые и хронические воспаления надгортанника. Если развилась острая форма патологии, следует экстренно доставить ребёнка в больницу, транспортировка должна производится в сидячем положении.
Лечение заключается в антибактериальной терапии и поддержании проходимости верхних дыхательных путей. Если купировать опасные для жизни симптомы не удаётся, проводят трахеотомию.
Ринофарингит
Воспаление носоглотки, которое возникает путём поражения горла и носа вирусом, называют ринофарингит. Симптомы воспаления носоглотки:
- заложенность носа, как следствие, затрудненность дыхания;
- острая боль в горле, жжение;
- сложность при глотании;
- гнусоватость голоса;
- повышение температуры.
 Дети воспалительный процесс в носоглотке переносят сложнее, чем взрослые. Зачастую очаг воспаления из носоглотки распространяется в ушную раковину, что приводит к острой боли в ухе. Также при опущении инфекции в нижние дыхательные пути симптомы сопровождаются кашлем, осиплостью голоса.
Дети воспалительный процесс в носоглотке переносят сложнее, чем взрослые. Зачастую очаг воспаления из носоглотки распространяется в ушную раковину, что приводит к острой боли в ухе. Также при опущении инфекции в нижние дыхательные пути симптомы сопровождаются кашлем, осиплостью голоса.
В среднем, течение заболевания носоглотки длится до семи дней, при правильном лечении, хроническую форму ринофарингит не принимает. Терапия рассчитана на устранение болезненных симптомов. Если инфекция вызвана бактерией назначают антибактериальные препараты, в случае вирусного поражения — противовоспалительные медикаменты. Также необходимо промывание носа специальными растворами и приём жаропонижающих средств при надобности.
Заболевания гортани включают в себя острый и хронический ларингит. Острая форма патологии, редко развивается изолировано, чаще ларингит становится следствием респираторного заболевания. Помимо этого острый ларингит может развиться в результате:
- переохлождения;
- при длительном нахождении в запыленном помещении;
- в результате аллергической реакции на химические агенты;
- результат курения и употребления алкогольных напитков;
- профессиональная перенагрузка голосовых связок (учителя, актеры, певцы).
Симптомы такого заболевания гортани как ларингит характеризуются:

Острый ларингит при голосовом покое и необходимом лечении проходит в течении 7-10 дней. Если рекомендации врача, относительно лечения не выполняются, симптомы болезни не проходят, а сам ларингит переходит в хроническую форму. При ларингите рекомендовано:
- щелочные ингаляции;
- голосовой покой;
- теплое питьё;
- противокашлевые препараты;
- противовирусные и иммуномодулирующие средства;
- антигистаминные медикаменты при выраженной отёчности;
- полоскание горла;
- горячие ножные ванны, для оттока крови от гортани и снижения её отёчности и др.
Фарингит
Заболевания глотки чаще всего выражаются в виде фарингита. Это инфекционная патология чаще развивается на фоне вирусного или бактериального поражения верхних дыхательных путей. Изолировано фарингит возникает в результате прямого воздействия на слизистую глотки раздражителя. Например, при длительном разговоре на холодном воздухе, приёме слишком холодной или, наоборот, горячей пищи, а также курении и употреблении алкоголя.
Симптомы фарингита следующие:
- першение в горле;
- боль при глотании слюны;
- ощущение ссадины;
- боль в ухе при глотании.
Визуально слизистая глотки гиперемирована, местами может наблюдаться скопление гнойного секрета, миндалины увеличены и покрыты белёсым налётом. Острый фарингит важно дифференцировать с катаральной ангиной. Лечение в основном носит местный характер:
- полоскание горла;
- ингаляции;
- компрессы на область шеи;
- рассасывающиеся пастилки от боли в горле.
Хронический фарингит развивается из острого, а также на фоне хронического тонзиллита, гайморита, кариеса зубов и др.
Болезни глотки могут выражаться в виде ангины. Воспаление лимфоидной ткани миндалин называют ангиной либо тонзиллитом. Так как и другие заболевания глотки, тонзиллит может быть острым или хроническим. Особенно часто и остро протекает патология у детей.
 Причиной развития тонзиллита являются вирусы и бактерии, преимущественно следующие: стафилококк, стрептококк, пневмококк, грибки рода Candida, анаэробы, аденовирусы, вирусы гриппа.
Причиной развития тонзиллита являются вирусы и бактерии, преимущественно следующие: стафилококк, стрептококк, пневмококк, грибки рода Candida, анаэробы, аденовирусы, вирусы гриппа.
Вторичная ангина развивается на фоне других острых инфекционных процессов, к примеру, кори, дифтерии или туберкулёзе. Симптомы ангины начинаются остро, они схожи с фарингитом, но имеют определённые отличия. Миндалины сильно увеличиваются в объеме, болезненны на ощупь, в зависимости от формы тонзиллита, покрыты гнойным налётом или их лакуны заполнены гнойным содержимым. Шейные лимфатические узлы увеличены, могут быть болезненными при надавливании. Температура тела повышается до 38-39 градусов. В горле ощущается боль при глотании и першение.
Классификация тонзиллита довольно обширна, выделяют следующие ее формы:
- катаральная — происходит поверхностное поражение миндалин. температура повышается несильно, в пределах 37-37,5 градусов. Интоксикация несильная;
- лакунарная, миндалины покрыты желтовато-белым налётом, в лакунах наблюдается содержание гнойного секрета. Воспалительный процесс не распространяется за пределы лимфоидной ткани;
- фолликулярная, миндалины ярко алого цвета, отёчные, диагностируются нагноившиеся фолликулы в виде беловато-желтоватых образований;
- флегмонозная форма, чаще является осложнением предыдущих видов тонзиллита.Поражаются не только миндалины, но и околоминдаликовая клетчатка. Протекает патология остро, с резкой болью, чаще абсцесс возникает с одной стороны. Относительно лечения, требуется вскрытие гнойного мешочка и дальнейшая антибактериальная терапия.
Лечение в основном медикаментозное, антибактериальное и местное воздействие на слизистую оболочку глотки. В тех случаях, когда патология приобретает хронический характер, систематично рецидивирующего тонзиллита или наличие абсцесса — это показания к удалению миндалин. К хирургическому иссечению лимфоидной ткани прибегают в крайних случаях, если медикаментозная терапия не приносит должных результатов.
Аденоидные вегетации
Аденоиды — это гипертрофия носоглоточной миндалины, возникает в носоглотке. Чаще всего диагностируется в детском возрасте от 2 до 12 лет. В результате разрастания аденоидной вегетации перекрывается носовое дыхание и возникает гнусоватость голоса, при длительном наличии аденоидов, наступает нарушение слуха. Гипертрофия носоглоточной миндалины имеет три стадии, вторая и третья не поддаётся медикаментозному лечению и требует хирургического вмешательства — аденотомии.
Инородные тела в гортани или глотке
Причиной попадания инородного тела в глотку чаще всего становится невнимательность или поспешность во время еды. Дети, оставаясь без присмотра родителей, могут попытаться проглотить различные мелкие предметы, например, запчасти от игрушек.
Такие ситуации могут быть крайне опасными, все зависит от формы и величины инородного предмета. Если предмет попал в гортань и перекрыл частично ее просвет, возникает опасность удушья. Симптомами того, что человек подавился, являются:

Подобная ситуация требует срочной медицинской помощи пострадавшему. Экстренная помощь должна быть оказана сиюминутно, в противном случае велик риск наступления удушья.
Рак глотки или гортани
Болезни глотки могут быть разными, но самым страшным и безусловно опасным для жизни является рак. Злокачественное образование в глотке или гортани, на ранних стадиях может никак себя не проявлять, что приводит к поздней диагностике и соответственно назначению терапии несвоевременно. Симптомами опухоли в гортани являются:
- не проходящее ощущение инородного тела в гортани;
- желание откашлять, мешающий объект;
- кровохарканье;
- постоянная боль в области глотки;
- трудности с дыханием при достижении больших размеров опухоли;
- дисфония и даже афония, при локализации образования вблизи голосовых связок;
- общая слабость и потеря трудоспособности;
- отсутствие аппетита;
- потеря в весе.
Онкологические заболевания чрезвычайно опасны для жизни и имеют неутешительный прогноз. Лечение при раке гортани назначают в зависимости от стадии патологии. Основным методом является оперативное вмешательство и удаление злокачественного образования. Также применяют лучевое облучение и химиотерапию. Назначения того или иного метода лечения сугубо индивидуально.
Каждое заболевание, независимо от сложности течения, требует к себе внимания. Не следует заниматься самолечением и тем более устанавливать самостоятельно себе диагноз. Патология может оказаться куда сложнее, чем вы предполагаете. Своевременная диагностика и выполнение всех предписаний врача, позволяет добиться полного выздоровления и отсутствия осложнений.

22.11.2017
Хронические болезни горла и гортани (ЛОР)
К хроническим заболеваниям верхних дыхательных путей относят: ларингит, фарингит, тонзиллит. Ларингит — неспецифическое воспаление слизистой оболочки гортани.
Причины развития заболеваний самые разнообразные. У ларингита причины возникновения следующие:
- бактериальная инфекция;
- частое острое течение ларингита;
- сухой грязный воздух;
- курение;
- перенапряжение голосовых связок.
К примеру, главным признаком ларингита является лающий кашель. Также наблюдается полная или частичная потеря голоса, сухость и першение в горле, хрипота.
Виды хронического ЛОР заболевания — ларингит
Существуют три формы хронического ларингита:
- катаральная;
- гиперпластическая;
- атрофическая.
При катаральной форме наблюдается гиперемия слизистой оболочки гортани, между связками образуется небольшое пространство. Гиперпластическая форма развивается если лечение ларингита не было своевременным. На этой стадии клетки слизистой оболочки гортани начинают быстро разрастаться. Они могут быть локализованы по всей гортани или в некоторых ее отделах. Так как железы плохо выполняют свою функцию, вся гортань покрыта вязкой слизью.

Как выглядит ларингит внутри
Самой последней и опасной формой является атрофическая форма, характеризующаяся постоянной хрипотой, сухостью, частым и длительным кашлем, выделением мокроты со сгустками крови. Осложнение хронического ларингита может быть стенозирующий ларингит(ложный круп). Проявляется в виде дыхательной недостаточности из-за отека гортани, как правило, в ночное время. Стенозы бывают острые и хронические. Острые развиваются за очень короткий промежуток времени. Они очень опасны как у детей, так и у взрослых, поэтому нужно незамедлительно оказать первую помощь и вызвать скорую помощь. Хронические же стенозы развиваются очень долго и имееют более стойкий характер.
Лечение ларингита комплексное, то есть используются как медикаменты, так и терапевтические процедуры. Одним из самых распространенных способов является ингаляция.
Каждая форма хронического ларингита имеет свои особенности лечения. Так при катаральной форме применяют противовоспалительные препараты. Стероидные средства и антибиотики назначают при гиперпластической форме. А при атрофической форме ларингита рекомендуют:
- противовоспалительные;
- стероидные;
- антибиотики;
- физиотерапевтические процедуры (тепловые ингаляции, электрофорез, УВЧ).
К профилактическим методам относят санацию дыхательных путей и необходимый голосовой режим.
Фарингит
Хронический фарингит – хроническое воспаление слизистой оболочки глотки. Он развивается в результате частых заболеваний фарингитом, протекающего в острой форме, инфекций горла и гортани, раздражение слизистой оболочки гортани химическими веществами.
Так же причиной могут стать хронические заболевания уха, горла и носа, хронические заболевания гастрита, панкреатита, ДЖВП, ОРВИ, сниженный иммунитет, вредные привычки (курение и алкоголь).
Виды хронического фарингита:
- простой;
- катаральный (больной чувствует постоянную боль в горле, сухость, першение в горле);
- субатрофический (происходит диффузное разрастание лимфоидной ткани, также отмечается сухость в горле, на задней стенки горла появляется вязкая слизь);
- гипертрофический (происходит склероз слизистой оболочки, при этом образуются корки, которые очень тяжело отделяются; появляется сухой изнуряющий кашель).
Основными симптомами могут быть заложенность носа и слуховых проходов, чувство чужеродного тела в горле, постоянное глотание вязкого секрета, сиплый голос, покраснение слизистой оболочки. Лечение направлено на устранение раздражающих факторов. Следует отказаться от курения и алкоголя, острой, соленой и кислой пищи. Необходимо обильное теплое питье.
Регулярно полоскать горло отварами трав, которые содержат антисептические и противовоспалительные вещества, смазывание горла и ингаляции. Кроме местного лечения необходимо и общее. Назначают антибиотики, антибактериальные препараты, обезболивающие. Лечение гораздо эффективно при применении УВЧ, ультразвука. После оказанной терапии назначают курс лекарств улучшающих иммунитет.
Тонзиллит
Тонзиллит — заболевание, поражающее небные и глоточные миндалины, вызванное чаще вирусной инфекцией. Развитию хронического тонзиллита способствуют частые ангины, ОРВИ, также не излеченные болезни полости рта (кариес, пародонтоз), гайморита, синусита. Болезнь может протекать в двух формах.

При тонзиллите опухают миндалины
Первая форма выражается в часто повторяющихся ангинах, а вторая – воспалительный процесс в миндалинах, который протекает очень вяло. При этом больной чувствует:
- недомогание;
- нервозность;
- раздражительность;
- вялость;
- быструю утомляемость;
- головные боли;
- в вечернее время возможна субфебрильная температура тела;
- боль в суставах;
- боль и першение в горле;
- кашель по утрам;
- изо рта может быть неприятный запах.
Хронический тонзиллит
Хронический тонзиллит может вызывать изменения в иммунной системе, возможны сбои в работе сердца и почек. К специфическим симптомам относят:
- увеличение лимфатических узлов;
- увеличение небных и глоточных миндалин;
- боль в подчелюстных и околоушных лимфоузлах.
Существует два вида лечения:
- консервативное;
- хирургическое.
Консервативное лечение включает в себя постельный режим, щадящая диета, обильное питье, санация миндалин, антибактериальная и антисептическая терапия, противомикробная терапия, антибиотики широкого спектра действия(при тяжелом течении заболевания), ингаляции и иммуностимуляторы.
К хирургическому вмешательству прибегают если пациент болеет ангиной до четырех раз в год. При этом в лакунах наблюдается гнойные образования, ухудшается работоспособность внутренних органов и систем.
Профилактика хронических заболеваний
Для профилактики хронических заболеваний верхних дыхательных путей врачи рекомендуют:
- правильное питание;
- поддерживать чистоту дома и рабочего места;
- своевременное лечение зубов, десен, гайморитов.
Во время эпидемии гриппа и ОРВИ пить витамины. При появлении каких первых симптомов необходимо обратиться к терапевту и отоларингологу.
Под термином «болезни горла» в обиходе чаще всего подразумевают ЛОР-заболевания глотки (отдела пищеварительной и дыхательной систем, сообщающего носовую полость, полость рта и гортани).
Как и в случае других органов, болезни горла могут быть следствием инфекции (вирусной, бактериальной или грибковой) – как острой, так и хронической, различных травм, вредных внешних воздействий (едкие и токсические вещества, пыли, табачный дым).
Классификация
ЛОР-заболевания горла можно разделить на острые воспалительные, хронические воспалительные и их осложнения. Болезни гортани и горла также включают в себя гипертрофию небных и глоточной миндалин, инородные тела, ранения и ожоги глотки. Рассмотрим их подробней по отдельности.
Симптоматика
Острые воспалительные заболевания глотки
К этой группе относятся острый фарингит и различные ангины, чуть ли не самые частые заболевания горла у детей.
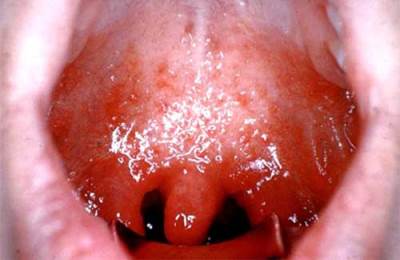
Острый фарингит – острое воспаление слизистой оболочки глотки, развивающееся из-за воздействия микроорганизмов или вредных факторов окружающей среды, таких как курение, алкоголь и др.
При этом заболевании пациент чаще всего жалуется на чувство жжения, сухости, саднение в горле, удушье, ощущения описываются как «ком в горле». Температура обычно либо боли.
Ангина – общее острое инфекционно-аллергическое заболевание, развивающееся при поражении лимфоидной ткани глоточного кольца. Причиной чаще всего служит бета-гемолитический стрептококк группы А.
Выделяют банальные формы ангин (катаральную, фолликулярную и лакунарную), атипичные формы, а также специфические ангины при некоторых инфекционных заболеваниях и болезнях крови.

– наиболее легкая форма, характеризуется болью и першением в горле, чувством «кома», незначительными болями при глотании и небольшим повышением температуры.
Фолликулярная ангина – протекает тяжелее с сильной болью, иррадиирующей в ухо, головной болью, слабостью, иногда рвотой, удушьем. Температура может повышаться до 39°С.
Лакунарная – самая тяжелая из банальных форм. Все миндалины покрыты налетом, лакуны заполнены желтовато-белым налетом, также наблюдаются боли при глотании, лихорадка и симптомы интоксикации, в том числе ощущение «кома в горле».
При различных инфекционных заболеваниях также может развиваться ангина как один из компонентов основного процесса.
С явлениями ангины протекают:
- дифтерия (тогда миндалины покрыты плотным бело-серым налетом, возможно развитие крупа — удушья);
- скарлатина;
- корь;
- агранулоцитоз;
- лейкозы;
- герпетическая ангина (с мелкими пузырьками на миндалинах и односторонним конъюнктивитом).
Возможно присоединение грибковой инфекции.
Отдельной формой ангины является ангина Симановского-Плаута-Венсана . Ее вызывает симбиоз веретенообразной бактерии и спирохеты полости рта, приводящий к развитию зеленоватого налета, чувства «кома» в горле, гнилостного запаха изо рта и высокой температурой.

Ангины могут протекать с осложнениями, такими как паратонзиллит, пара- и ретрофарингеальные абсцессы.
Паратонзиллит – это воспаление околоминдаликовой клетчатки, проявляющееся в сильном повышении температуры до 39-40°С, невозможности приема пищи и сглатывания слюны из-за очень сильной боли, «кома в горле», удушья; также характерен тризм – симптом, при котором человек не может полностью открыть рот из-за тонического спазма жевательной мускулатуры. В полости рта в проекции миндалины выявляется крупное выбухание.
Парафарингеальный абсцесс – это нагноение парафарингеальной клетчатки, а рефтрофарингеальный – заглоточный. Симптомы их во многом схожа с паратонзиллитом (кроме характерного выбухания), дифференциальный диагноз должен проводить ЛОР-врач.
Гипертрофия миндалин
Под этим термином подразумевают разрастание лимфаденоидной ткани. Чаще всего встречаются гипертрофические процессы в небных и глоточной миндалинах.
Увеличенные ткани могут затруднять дыхание, вызывать удушье нарушать дикцию, прием пищи, вызывать ощущение «кома» в горле.
Дети с таким заболеванием плохо спят, по ночам кашляют, у некоторых из-за этого могут развиться нервно-психические нарушения.
Хронические воспалительные заболевания глотки
К ним относят хронические формы фарингита и тонзиллита.
Хронический фарингит – воспаление слизистой глотки – возникает вследствие недостаточно эффективного лечения острых форм. Встречаются катаральные, гипертрофические (боковые и гранулезные) и атрофические формы.

Пациенты жалуются на саднение, першение, щекотание, «ком» в горле, удушье, ощущение инородного тела, закладывание ушей.
Температура может не подниматься. Часто для проглатывания чего-либо им необходим глоток воды.
Хронический тонзиллит – стойкое инфекционно-аллергическое заболевание с местными проявлениями в виде воспаления миндалин. Чаще всего возникает как осложнение других инфекционных процессов (таких как ангина и кариес).
Простая форма характеризуется частыми (1-2 раза в год) ангинами с соответствующими жалобами: болью, «комом в горле», покашливанием, подъемом температуры.
При токсико-аллергической форме к ангинам добавляются симптомы интоксикации и аллергизации, часто встречаются сопряженные заболевания, такие как ревматизм, гломерулонефрит, полиартрит, эндокардит и другие.
Инородные тела, ранения и ожоги горла
Инородные тела чаще всего попадают в глотку при разговоре или смехе во время еды, а также у детей во время игр. Иногда инородными телами у пожилых людей оказываются зубные протезы. Пациенты жалуются на ком в горле, боли и затруднения дыхания и глотания.

Ранения горла бывают наружные и внутренние, проникающие и непроникающие, изолированные и сочетанные, слепые и сквозные.
Симптомами чаще всего являются кровотечение, нарушения дыхания, речи, затруднение глотания из-за «кома», удушье, выраженный болевой синдром.
Ожоги могут развиться при термических и химических поражениях стенки горла. Термические ожоги чаще вызывает воздействие температур — попадание горячей пищи и напитка, реже – горячего воздуха или пара.
Химические ожоги возникают при воздействии соляной, уксусной, азотной кислот, едкого натра или калия.
Ожоги могут быть трех степеней – от первой, самой легкой, сопровождающейся покраснением слизистой, до третьей — с некрозом глубоких слоев тканей.
Ожоги чаще всего сопровождаются болью, слюнотечением, общей интоксикацией. Из-за многочисленных осложнений ожоги горла являются жизнеугрожающим состоянием.
Лечение
Лечение острого фарингита обычно проводится амбулаторно, его назначает терапевт или ЛОР-врач. Оно включает в себя полоскания с антисептиками (хлорофиллиптом, настоем ромашки), аэрозоли (полидекса), десенсибилизирующие и иммуностимулирующие препараты. Антибиотики назначаются редко.

Банальные ангины обычно лечатся амбулаторно ЛОР-врачом, в тяжелых случаях – в стационаре.
Назначают антибиотики из группы пенициллинов, антигистаминные средства (тавегит, телфаст), ингаляции биопарокса, полоскания и нестероидные противовоспалительные препараты.
Лечение инфекционных заболеваний и заболеваний крови, сопровождающихся явлениями ангины должен проводить не ЛОР, а врач-инфекционист или гематолог в соответствующих стационарах.
Важно помнить! Любое подозрение на дифтерию является неоспоримым показанием к обследованию и, возможно, госпитализации, поскольку дифтерия является очень опасным заболеванием.
При ангине Симановского-Плаута-Венсана проводят антибиотикотерапию препаратами пенициллина, общеукрепляющую и витаминную терапию; санируют полость рта и очищают миндалины от некротических очагов.

Тактика ведения паратонзиллита и других абсцессов включает в себя антибиотикотерапию и обязательное хирургическое вмешательство для санации гнойных очагов.
Хронический фарингит лечат амбулаторно исключением воздействия вредных факторов (алкоголь, курение), ингаляциями, смазыванием горла колларголом (проводится ЛОР-врачом) , рассасыванием карамелей с антисептиками (гексализ, фарингосепт). В лечении хронического фарингита используются как консервативные, так и хирургические методы. Первые подразумевают промывание лакун миндалин (10-15 процедур), смазывание их поверхности йодинолом или колларголом, полоскания и физиотерапевтические процедуры (УВЧ- или СВЧ-терапия).
К хирургическим методам относят тонзиллэктомию. Схожим, но менее радикальным методом – тонзилло – или аденотомией соответственно лечат гипертрофию небных и язычной миндалин.

Инородные тела удаляет ЛОР-врач с помощью специальных щипцов или петель. Не стоит удалять инородное тело самостоятельно с помощью пинцетов, так как можно усугубить процесс и вызвать асфиксию.
Хирургическую обработку ран также проводит ЛОР-специалист при наличии необходимых инструментов и оборудования, чаще всего – в условиях стационара.
Лечение ожогов горла – трудный и многостадийный процесс, задействующий как ЛОРов, так и других специалистов. Вначале все мероприятия обычно направлены на сохранение жизни больного, затем – на предотвращение образования спаек.
В острый период проводят противошоковые и детоксикационные мероприятия, борьбу с нарушениями дыхания, осуществляют гемостаз и антибиотикотерапию.
В отдаленный период наиболее частой процедурой является бужирование – расширение просвета горла для восстановления его проходимости.
Профилактика
Болезни горла разнообразны, поэтому различна и их профилактика. Следует избегать травмоопасных ситуаций, следить за употребляемой едой и напитками, не разговаривать во время еды.
Также следует вовремя лечить все остро возникающие заболевания, ни в коем случае не оставлять процесс недолеченным.
Положительный эффект окажет и активация естественного иммунитета, например, с помощью препарата Immunity.
Он помогает справляться с вирусными и бактериальными инфекциями всего за два дня, способствует активации иммунитета и выводит токсины из организма, уменьшая время реабилитации.
К заболеваниям глотки и гортани относятся острые и хронические фарингиты, ларингиты и тонзиллиты.
Одним из самых частых и известным каждому взрослому человеку болезненным состоянием является острое катаральное воспаление горла. Отмечается оно в основном осенью и весной. Чаще всего подобные состояния наблюдаются у людей, страдающих хроническими патологиями со стороны ЛОР-органов, сопровождающимися нарушением проходимости носа, вследствие чего дышащих ртом. При этом слизистая оболочка ротоглотки и гортани вынуждена непосредственно контактировать с холодным воздухом, зачастую, особенно в период массовых заболеваний ОРВИ, содержащим болезнетворных возбудителей.
Воспалительные изменения в глотке и гортани чаще всего бывают вызваны вирусной инфекцией, значительно реже возбудителями являются бактерии. Наиболее активно вирусы атакуют организм в период снижения его сопротивляемости и общем его ослаблении – например, после переохлаждения, при переутомлении, после длительного лечения антибиотиками и т.д.
Воспалительные процессы в горле могут сочетаться с воспалительными процессами в носу, трахее или бронхах. Зачастую симптомы болезни отмечаются сначала со стороны горла, и позже присоединяются признаки недомогания со стороны других органов.
Из воспалительных заболеваний глотки и гортани, которые с успехом лечат современными методиками отоларингологи нашего медицинского центра, можно выделить следующие:
Воспаление миндалин (тонзиллит):
Воспаление глотки (фарингит):
- острый
- хронический
Воспаление гортани (ларингит):
Основными симптомами катарального воспаления горла являются ощущение сухости, жжения и покалывания, к этому может присоединяться боль при глотании, повышение температуры, слабость, недомогание, головная боль. При некоторых видах острого воспаления горла может присоединяться увеличение и боль в области подчелюстных лимфатических узлов. Возможно возникновение осиплости - дисфония . Обычно все эти симптомы при отсутствии осложнений проходят достаточно быстро, через 4-5 дней.
Однако при отсутствии своевременного и рационального лечения, а также при неправильном самолечении острое катаральное воспаление в горле может затягиваться и переходить в хроническую форму, распространяться на соседние ЛОР-органы и органы дыхания (трахею, бронхи, легочную ткань), приводить к возникновению различных осложнений.
Поэтому так важно в любом случае возникновения острых воспалительных явлений в горле своевременно обращаться за квалифицированной медицинской помощью. ЛОР врач поставит правильный диагноз и выберет правильную тактику лечения, что позволит вылечить воспалительные заболевания горла максимально быстро и полно, а также избежать связанных с ними осложнений и дальнейших неприятностей со здоровьем. Особенно это важно в детском возрасте, ведь дети наиболее подвержены воспалительным заболеваниям и инфекциям дыхательных путей и ЛОР-органов, и возможные осложнения могут самым неблагоприятным образом сказаться на их росте и развитии.
Недолеченная ангина или хронический тонзиллит может стать причиной целого ряда хронических и затяжных воспалительных процессов в самых разных органах и системах, стать причиной развития ревматизма, спровоцировать пиелонефрит, гломерулонефрит, эндокардит, эндоваскулит и прочих, порой весьма опасных для жизни и здоровья осложнений.
Профилактические и лечебные мероприятия, проводимые специалистами нашей клиники, а также рекомендации по профилактике и предотвращению заболеваний ЛОР органов помогут Вам как можно реже встречаться с болью в горле!
Воспаление слизистой оболочки задней стенки глотки - фарингит
- бывает острым и хроническим.
Острый фарингит
- острое воспаление слизистой оболочки редко встречается, как самостоятельное заболевание. Чаще он является следствием респираторно-вирусной инфекции или результатом распространения бактериальной флоры из полости носа, с миндалин или кариозных зубов.
Причины, способствующие развитию фарингита, могут быть следующие:
Общее или местное переохлаждение;
Раздражение слизистой оболочки выделениями, стекающими из околоносовых пазух;
воздействие вредных примесей, находящихся в воздухе - пыль, газы, табачный дым;
Острые инфекционные заболевания;
Болезни внутренних органов - почек, крови, желудочно-кишечного тракта и др.
Клинические проявления острого фарингита следующие:
Сухость, першение, саднение в глотке;
Умеренная болезненность при глотании;
Иррадиация болей в ухо;
Снижение слуха - «заложенность» ушей, пощелкивание в ушах при распространении процесса в носоглотку и устье слуховых труб;
Слабо выраженные признаки интоксикации, субфебрильная температура.
При орофарингоскопии отмечается:
Гиперемия и умеренная припухлость задней стенки глотки;
Утолщенные гиперемированные фолликулы, отечныебоковые валики;
Слизисто-гнойяое отделяемое на задней стенке глотки при наличии бактериального возбудителя.
Выраженные формы острого фарингита сопровождается регионарным лимфаденитом.
Лечение острого фарингита включает:
Санацию очагов инфекции в полости носа, носоглотке,
полости рта, миндалинах;
Устранение раздражающих факторов;
Щадящий режим питания;
Обильное теплое питье;
Тепло-влажные ингаляции с добавлением эфирных масел, соды;
Орошение задней стенки теплыми дезинфицирующими растворами: фурациллина, хлорофилипта, гексорала, повидон йода, отварами трав;
Аэрозольные препараты: «Каметон», «Ингалипт», «Пропосол», ИРС19;
Оросептики для рассасывания в полости рта «Фарингосепт», «Септолете», «Стрепсилс», «Ларипрокт», «Лариплюс» и др.
Смазывание задней стенки глотки масляными растворами, раствором Люголя;
Противовирусные средства: интерферон, ремантадин и др.
Профилактика
состоит в проведении следующих мероприятий:
Закаливающих процедур;
Восстановления носового дыхания;
Устранения раздражающих факторов.
Хронический фарингит
в зависимости от характера
воспалительного процесса подразделяется на катаральный (простой), гипертрофический (гранулезный и боковой) и атрофический и комбинированный (смешанный). Причины развития хронических фарингитов:
Внешние раздражающие факторы;
Наличие очагов инфекции в области носа, околоносовых пазух, полости рта и миндалин;
Нарушение обменных процессов (у детей диатез, у взрослых диабет и т.д.);
Застойные явления при заболевании внутренних органов.
Субъективные признаки
различных форм фарингита в значительной мере идентичны:
Сухость, жжение, зуд в глотке
Болезненность при «пустом глотке»;
Ощущение инородного тела;
Иррадиация болей в уши;
Скопление вязкого слизистого отделяемого, особенно
по утрам.
Диагноз хронического фарингита ставится преимущественно на основании данных фарингоскопии:
- при катаральной форме отмечается гиперемия слизистой оболочки, ее утолщение, усиление сосудистого рисунка;
- при гипертрофической форме - на припухшей и гиперемированной слизистой задней стенки глотки видны отдельные красные зерна (гранулы), увеличение и отечность боковых валиков;
- при атрофическоп форме слизистая оболочка сухая истонченная, блестящая, бледная, иногда покрыта вязкой слизью или корками.
Лечение зависит от формы и стадии заболевания и, прежде всего, должно быть направлено на устранение причин заболевания.
Местное лечение заключается в назначении орошения, ингаляции, пульверизации и смазывания лекарственными средствами, соответствующими форме заболевания. При атрофическом фарингите используют щелочные и масляные препараты. При гипертрофическом фарингите слизистую оболочку обрабатывают 1-5% раствором колларгола, протаргола или ляписа, новокаиновые блокады. При выраженной гипертрофии применяют криовоздействие (замораживание) на гранулы и боковые валики.
Результат лечения этими методами часто не удовлетворяет врача и пациента. В последние годы появилась новая методика лечения острых и хронических фарингитов, которая состоит в применении вакцин, представляющих собой лизаты возбудителей заболеваний верхних дыхательных путей. Таким препаратом является Имудон, который производится во Франции и широко применяется для лечения заболеваний полости рта и глотки. Препарат выпускается в таблетках для рассасывания в полости рта. Имудон оказывает местное воздействие на слизистую оболочку, в результате которого увеличивается фагоцитарная активность, количество секреторного иммуноглобулина А, возрастает содержание в слюне лизоцима. Максимальный эффект при лечении этим препаратом в виде монотерапии и в комплексе с другими средствами получают при остром и хроническом катаральном и гипертрофичесом фарингитах. Успешное применение Имудона для специфической профилактики и лечения воспалительных заболеваний полости рта играет существенную роль в предупреждении болезней глотки. Исследования показали, что использование Имудона при лечении часто болеющих детей приводит к повышению с слюне содержания интерферона, снижению количества обострений заболеваний и уменьшению потребности в назначении антибатериальной терапии.
Острый тонзиллит (ангина) - это общее инфекционно-аллергическое заболевание с воспалительным процессом в лимфоидной ткани небных миндалин. Воспаление может возникать и в других скоплениях лимфоидной ткани глотки - язычной, глоточной, тубарной миндалинах, в боковых валиках. Для определения этих заболеваний употребляется термин - ангина, (от лат. Anqo- сжимать, душить), известный с давних времен. В русской медицинской литературе можно встретить определение ангины, как «горловая жаба». Заболеванию в основном подвержены дети дошкольного и школьного возраста, а так лее взрослые в возрасте до 40 лет. Отмечаются выраженные сезонные подъемы заболеваемости в весенний и осенний периоды.
Существует несколько схем классификации ангин. Их различают по этиологии, патогенезу, клиническому течению.
Среди различных микробных возбудителей основная этиологическая роль принадлежит бета-гемолитическому стрептококку, который обнаруживается по данным разных авторов от 50 до 80% случаев. Вторым по частоте возбудителем ангин можно считать золотистый стафилококк. Отмечаются заболевания, вызванные зеленящим стрептококком. Кроме того, возбудителем ангины могут быть аденовирусы, палочки, спирохеты, грибы и др.
Проникновение экзогенного возбудителя может произойти воздушно-капельным путем, алиментарным и при прямом контакте с больным или бациллоносителем. Чаще заболевание возникает за счет аутоинфекции микробами или вирусами, которые вегетируют на слизистой оболочке глотки в норме. Возможно распространение эндогенной инфекции из кариозных зубов, патологического очага в околоносовых пазухах и т. д. Кроме того, ангина может возникнуть, как рецидив хронического процесса.
Согласно классификации И.Б. Солдатова (1975 г.) острые тонзиллиты (ангины) делятся на две группы: первичные и вторичные,
К первичным (банальным) тонзиллитам относятся - катаральный, фолликулярный, лакунарный, флегмонозный тонзиллит.
Вторичные (специфические) тонзиллиты, вызванные конкретным специфическим возбудителем. Они могут бытьпризнаком инфекционного заболевания (дифтерия глотки, язвенно-некротический тонзиллит, сифилитический, герпетический, грибковый) или болезней крови.
Первичные (банальные) тонзиллиты
Катаральный тонзиллит - самая легкая форма заболевания, имеющая следующие клинические признаки;
Ощущение жжения, сухости, першения в горле;
Болезненность при глотании слабо выраженная;
Температура субфебрильная;
Умеренно выраженная интоксикация;
Увеличение регионарных лимфатических узлов;
Продолжительность заболевания 3-5 дней.
При фарингоскопии
определяется:
Разлитая гиперемия миндалин и небных дужек;
Небольшое увеличение миндалин;
Местами определяется пленка слизисто-гнойного экссудата.
Фолликулярныйтонзиллит имеет следующие признаки:
Начало острое с повышения температуры до 38-39°;
Сильная боль в горле при глотании;
Иррадиация боли в ухо;
Интоксикация выражена, особенно у детей, - снижение аппетита, рвота, помрачение сознания, явления менингизма;
Значительные гематологические изменения - нейтрофильный лейкоцитоз, палочкоядерный сдвиг, ускоренная СОЭ;
Увеличение и болезненность региональных лимфатических узлов.
Продолжительность заболевания 5-7 дней. При фарингоскопии определяется:
Выраженная гиперемия и инфильтрация мягкого неба и дужек;
Увеличение и гиперемия миндалин, бугристая поверхность в первые дни заболевания;
Множественные желтовато-белые точки величиной 1-3 мм (гнойные фолликуллы) на 3-4 день болезни.
Лакунарный тонзиллит часто протекает более тяжело, чем фолликулярный. Воспаление развивается, как правило, в обеих миндалинах, однако, на одной стороне может быть картина фолликулярной ангины, а на другой - лакунарной. Объясняется это более глубоким поражением всех лимфоидных фолликулов. Поверхностно расположенные фолликулы дают картину фолликулярной ангины. Фолликулы, находящиеся в глубине миндалины, заполняют своим гнойным содержимым расположенные рядом лакуны. При обширном процессе гной выходит на поверхность миндалины в виде островков или сливных налетов.
Клинически признаки лакунарного тонзиллита следующие:
Сильная боль в горле при глотании пищи и слюны;
Иррадиация боли в ухо;
Озноб, повышение температуры тела до 39-40°;
Слабость, разбитость, нарушение сна, головная боль;
Боль в пояснице, суставах, в области сердца;
Выраженные гематологические изменения;
Значительное увеличение и болезненность регионарных лимфатических узлов и селезенки.
Продолжительность заболевания 10-12 дней.
При фарингоскопии определяются:
Выраженная гиперемия и увеличение миндалины;
Желтовато-белые налеты, расположенные в устьях лакун, которые легко снимаются шпателем;
Островки гнойных налетов, иногда покрывающие значительную поверхность миндалины.
Флегмонозный
тонзиллит
встречается сравнительно редко и характеризуется гнойным расплавлением ткаки внутри миндалины - образованием флегмоны.
Причины, способствующие формированию процесса могут, быть следующие:
Снижение иммунных сил организма;
Вирулентность возбудителя;
Травма миндалины инородным телом или при выполнении медицинских манипуляций;
Развитие спаек в глубине миндалины с затруднением оттока содержимого.
Клинические признаки флегмонозной ангины могут быть сходными с проявлениями лакунарного тонзиллита, небольшие абсцессы могут протекать почти бессимптомно. В более тяжелых случаях отмечается нарастание боли с одной стороны, затруднение глотания, ухудшение общего состояния.
При фарингоскопии определяется:
Увеличение одной миндалины, гиперемия, напряжение;
Болезненность при надавливании шпателем;
Наличие флюктуации при созревшей флегмоне.
Подчелюстные лимфоузлы увеличены и болезненны на стороне поражения.
Лечение первичных (банальных) тонзиллитов должно быть этиотропным, комплексным - местным и общим. Как правило, лечение проводится на дому, и только в тяжелых случаях или при неблагоприятных социальных условиях пациента помещают в стационар. Для подтверждения диагноза и выбора адекватного лечения проводится бактериологическое исследование содержимого носа и глотки. Лечение должно включать следующие этапы:
1. Соблюдение режима лечения заболевания:
Строго постельного режима в течение первых дней заболевания;
Санитарно-эпидемических норм - изоляция пациента, индивидуальные средства ухода и предметы личной гигиены;
Режима питания - механически, термически и химически щадящая диета, богатая витаминами, обильное питье.
2. Местное лечение:
- полоскание горла теплыми растворами перманганата калия, фурациллина, грамицидина, гидрокарбоната натрия, хлорофилипта, гексорала, повидон йода, а также отварами ромашки, шалфея, эвкалипта;
Обработка слизистой оболочки глотки аэрозольными препаратами: «Каметон», «Эвкалипт», «Пропосол», «Биопарокс»;
Применение оросептиков: «Фарингосепт», «Гексализ»,«Лари-плюс», «Ларипронт», «Септолете», «Стрепсилс», «Анти-ангин» и др.;
Смазывание слизистой глотки раствором Люголя, иоди-нолом;
Аромотерапия: эфирные масла эвкалипта, кедра, чайного дерева, лаванды, грейпфрута. 3. Общее лечение:
Сульфаниламидные препараты назначаются с учетом тяжести течения заболевания обычно в начальной стадии;
Антигистаминные препараты рекомендуются в связи с токсико-аллергическим характером заболевания (тавегил, супрастин, диазолин, фенкарол и др.) антибактериальная терапия назначается в зависимости от тяжести и стадии заболевания: лицам молодого возраста в начальной стадии болезни применение антибиотиков не рекомендуется. В тяжелых случаях, в стадии абсцедирования или при поражении других органов применяются полусинтетические препараты широкого спектра действия (ампициллин, амоксицил-лин, амоксиклав, уназин), цефалоспорины первого поколения (цефалексин, цефалотин, цефалозин), макролиды (эритромицин, ровамицин, рулид). Лечение антибиотиками должно сопровождаться профилактикой дис бактерию за - назначением нистатина, леворина, дифлюкана. При неправильном выборе антибиотиков и сроков лечения создаются условия для перехода процесса в хронический.
Противовоспалительные препараты - парацетамол, ацитилсалициловая кислота назначаются при гипертермии, при этом необходимо учитывать их побочные действия;
Иммуностимулирующая терапия рекомендуется в виде следующих препаратов: экстракта вилочковой железы (вилозен, тимоптин), пирогенал, природных иммуностимуляторов (женьшень, левзея, ромашка, прополис, пантокрин, чеснок). Применение иммуномодулятора вакцинного типа - препарата Имудон - дает положительные результаты при лечении герпетических, грибковых поражение полости рта и глотки, повышает фагоцитарную активность и уровень лизоцима в слюне.
Физиотерапевтические процедуры назначаются после снятия гипертермии и ликвидации гнойного процесса при затянувшихся лимфаденитах: солюкс, УВЧ на подчелюстную область, фонофарез, магнитотерапия.
В процессе лечения необходимо наблюдать за состоянием сердечно-сосудистой системы, проводить повторные исследования мочи и крови. После перенесенного заболевания пациент должен находиться под наблюдением врача в течение месяца.
Профилактика острых тонзиллитов должна включать:
Своевременную санацию очагов хронической инфекции;
Устранение причин, затрудняющих носовое дыхание;
Исключение раздражающих факторов в окружающей среде;
Правильный режим труда и отдыха, закаливающие процедуры.
Лица, часто болеющие ангинами, подлежат диспансерному наблюдению.
Паратонзиллит в большинстве случаев является осложнением ангины у больных хроническим тонзиллитом и возникает в результате проникновения вирулентной инфекции в околоминдаликовую клетчатку. Причинами развития паратонзиллита в большинстве случаев являются снижение иммунитета и неполноценное или рано прекращенное лечение ангины. Распространение воспалительного процесса за пределы капсулы миндалины свидетельствует о прекращении ее защитного действия, то есть о переходе в стадию декомпенсации.
Клинические проявления заболевания:
Постоянная боль при глотании, усиливающаяся при попытке проглотить слюну;
Иррадиация боли в ухо, зубы, усиливающаяся до отказа от пищи и питья;
Возникновение тризма - спазма жевательной мускулатуры;
Невнятная, гнусавая речь;
Вынужденное положение головы (набок), возникающее в результате воспаления мышц глотки, шеи и шейного лимфаденита;
Выраженная интоксикация - головная боль, чувство разбитости, фебрильная температура;
Значительные гематологические изменения воспалительного характера.
Фарингоскопия обычно затруднена из-за тризма, при осмотре ощущается неприятный гнилостный запах изо рта. Характерной картиной является асимметрия мягкого неба за счет смещения одной из миндалин к средней линии. В зависимости от расположения абсцесса в околоминдаликовой клетчатке выделяют передневерхний, передненижний, боковой и задний околоминдаляковый абсцесс. При передневерхнем паратонзиллите отмечается резкое выбухание верхнего полюса миндалины, который вместе с дужками и мягким небом представляет собой шаровидное образование. В области наибольшего выпячивания отмечается флюктуация.
В течение заболевания различают две стадии - инфильтрации и абсцедирования. Для решения вопроса о наличии гноя производят диагностическую пункцию.
Лечение паратонзиллита в инфилътративной стадии проводится по схеме, рекомендуемой при острых тонзиллита. Комплексный характер лечения, применение антибиотиков широкого спектра действия, назначение новокаиновых блокад может привести к постепенному затуханию воспалительного процесса и выздоровлению пациента.
При созревании абсцесса не следует дожидаться его самопроизвольного опорожнения. Вскрытие желательно производить после пульверизации слизистой глотки 10% раствором лидокаина или 2% раствором дикаина. Введение 2-3 мл 1% раствора новокаина в область жевательных мышц возле угла нижней челюсти снимает тризм и облегчает проведение манипуляции. Вскрытие абсцесса часто производят через. надминдаликовую ямку или на месте наибольшего выпячивания с помощью скальпеля или щипцов. В последующие дни проводят разведение краев раны, промывание ее полости дезрастворами.
Для предупреждения возможных рецидивов процесса и развития осложнений больному производят удаление миндалин - тонзиллэктомию. Обычно операция проводится через неделю после вскрытия паратонзиллярного абсцесса. В некоторых случаях при наличии хронического тонзиллита, осложненного паратонзиллитом, а так же при выявлении других осложнений удаляют целиком весь гнойный очаг при любой его локализации, что обеспечивает быстрое выздоровление пациента.
Заглоточный абсцесс представляет собой гнойное воспаление лимфатических узлов и рыхлой клетчатки между фасцией глотки и предпозвоночной фасцией, которые сохраняются у детей до четырехлетнего возраста. В младшем возрасте заболевание возникает в результате заноса инфекции в заглоточное пространство при остром ринофарингите, ангине, острых инфекционных заболеваниях на фоне ослабленного иммунитета. У детей старшего возраста причиной заглоточного абсцесса часто являются травмы задней стенки глотки.
Клинические проявления заболевания зависят от локализации гнойника, его размеров, состояния иммунитета, возраста ребенка. Однако заболевание всегда протекает тяжело, и ведущими симптомами являются боль в горле и затруднение дыхания:
- при высоком расположении абсцесса в носоглотке отмечается затруднение носового дыхания, гнусавость;
- при среднем расположении гнойника появляется шумное стридорозное дыхание, похрапывание, голос становится хриплым;
- при опускании абсцесса в гортаноглотку дыхание становится стенотическим, с участием вспомогательной мускулатуры, отмечается цианоз, периодически приступы удушья, вынужденное положение головы с запрокидыванием назад;
Боли в горле, отказ от пищи, беспокойство и повышение температуры характерны для всех видов локализации процесса.
При фарингоскопии наблюдается гиперемия и припухлость округлой формы на задней стенке глотки по средней линии или занимающая лишь одну сторону. При резко выраженном тризме у маленьких детей производят пальцевое исследование носоглотки, и ротоглотки, при котором обнаруживают инфильтрат плотной консистенции или флюктуирующий. Регионарные лимфатические узлы значительно увеличены и болезненны.
Лечение. В стадии инфильтрации назначается консервативное лечение. При появлении признаков абсцедирования необходимо оперативное вмешательство - вскрытие абсцесса, которое для предупреждения аспирации проводят в горизонтальном положении с предварительной пункцией и отсасыванием гноя. Разрез делают в месте наибольшего выпячивания, сразу после глубокого вдоха, иопускают голову ребенка вниз. После вскрытия производят повторное разведение краев раны, орошение горла дезинфицирующими средствами, продолжают антибактериальное лечение.
Вторичные (специфические) тонзиллиты являются признаками болезней крови или вызываются возбудителями инфекционных заболеваний.
Язвенно-пленчатая (некротическая) ангина Симановского-Венсана вызывается симбиозом бактерий - веретенообразной палочки и спирохеты полости рта, находящихся обычно в маловирулентном состоянии в складках слизистой оболочки полости рта. Факторами, предрасполагающими к развитию заболевания, являются:
Снижение общей и местной реактивности организма;
Перенесенные инфекционные заболевания;
Наличие кариозных зубов, болезней десен.
Клинические проявления,
заболевания следующие:,
Температура тела повышается до субфебрильных цифр или может оставаться нормальной;
Боли в горле отсутствуют, отмечается ощущение неловкости, инородного тела при глотании;
Гнилостный запах изо рта, повышенное слюноотделение.
При фарингоскопии
патологические изменения обнаруживается на одной миндалине:
В верхнем полюсе сероватый или желтоватый налет;
После отторжения налета образуется глубокая язва с неровными краями и рыхлым дном.
Регионарные узлы увеличены на стороне поражения,
умеренно болезненны.
Продолжительность заболевания от 1 до 3 недель.
Лечение язвенно-некротической ангины проводится в инфекционном отделении стационара. При поступлении для уточнения диагноза проводится бактериологическое обследование.
Местное лечение включает:
Очищение язвы от некроза 3% раствором перекиси водорода;
Орошение глотки раствором перманганата калия, фурацилина;
Смазывание язвы настойкой йода, смесью 10% взвеси новарсенола в глицерине;
Первичная стадия сифилиса в глотке может возникнуть при оральном сексе, при этом имеются следующие клинические проявления:
Незначительная болезненность при глотании на стороне поражения;
На поверхности миндалины определяется красного цвета эрозия, язва или миндалина приобретает вид, как при остром тонзиллите;
Ткань миндалины при ощупывании плотная;
Наблюдается одностороннее увеличение лимфатических
узлов.
Вторичный сифилис глотки имеет следующие характерные признаки:
Разлитой медно-красный цвет слизистой оболочки, захватывающий дужки, мягкое и твердое небо;
Папулезная сыпь круглой или овальной формы серовато-белого цвета;
Увеличение регионарных лимфатических узлов.
Третичный сифилис
проявляется в виде ограниченной
гуммозной опухоли, которая после распада образует глубокую язву с ровными краями и сальным дном с дальнейшим разрушением окружающих тканей при отсутствии лечения.
Лечение специфическое, местно назначается полоскание дезинфицирующими растворами (см. раздел «Хронические специфические заболевания ЛОР органов»).
Герпетический тонзиллит относится к заболеваниям, вызываемым аденовирусами. Возбудителем герпангины является вирус Коксаки группы А. Заболевание носит эпидемический характер, летом и осенью и отличается большой контагиозностью. Чаще болеют дети, особенно младшего возраста.
Клинические проявления следующие:
Повышение температуры до 38~40 о С;
Боли в горле при глотании;
Головная боль, мышечные боли в области живота;
Рвота и жидкий стул отмечается у детей раннего возраста.
У взрослых людей заболевание протекает в более легкой форме.
При фарингоскопии определяется:
Гиперемия слизистой оболочки глотки;
Мелкие пузырьки на гиперемированном основании в области мягкого неба, язычка, небных дужек, иногда на задней стенке глотки;
Образование язвочек на месте вскрывшихся пузырьков на 3-4 день заболевания.
Лечение проводится на дому и включает:
Изоляцию больного от окружающих, соблюдение санитарно-гигиенического режима;
Щадящий режим питания, обильное питье, богатое витаминами;
Орошение глотки растворами перманганата калия, фурацилина, повидон йода;
Обработка противовирусными средствами (интерферон);
Противовоспалительная терапия (парацетамол, нурофен и др.);
Дезинтоксикационная терапия показана у детей раннего возраста в тяжелых случаях, при этом необходима госпитализация.
Грибковый тонзиллит в последнее время получает широкое распространение по следующим причинам:
Снижение иммунитета у населения в целом;
Недостаточность иммунной системы у детей раннего
возраста;
Перенесенные тяжелые заболевания, снижающие неспецифические защитные силы организма и изменяющие состав микрофлоры полых органов;
Длительное применение препаратов, подавляющих защитные силы организма (антибиотиков, кортикостероидов, иммунодепрессантов).
При бактериологическом исследовании грибкового тонзиллита обнаруживаются патогенные дрожжеподобные грибы типа Candida.
Характерные клинические проявления следующие:
Повышение температуры непостоянное;
Боли в горле незначительные, сухость, нарушение вкусовых ощущений;
Явления общей интоксикации слабо выражены.
При фарингоскопии
определяется:
Увеличение и небольшая гиперемия миндалин, ярко-белые, рыхлые творожистого вида налеты, которые легко снимаются без повреждения подлежащей ткани.
Регионарные лимфатические узлы увеличены, безболезнены.
Лечение проводится следующим образом:
Отмена антибиотиков широкого спектра действия;
Орошение глотки раствором хинозола, иодинола, гексорала, повидон йода;
Инсуфляция нистатина, леворина;
Смазывание пораженных участков 2% водными или спиртовыми растворами анилиновых красок - метиленовым синим и генциановым фиолетовым, 5% раствором нитрата серебра;
Нистатин, леворин, дифлюкан внутрь в дозировке, соответствующей возрасту;
Большие дозы витаминов С и группы В;
Иммуностимулирующие препараты, имудон;
Ультрафиолетовое облучение миндалин.
Ангина при инфекционном мононуклеозе характеризуется следующими признаками;
Озноб, повышение температуры до 39~40 с С, головная
боль;
Увеличение небных миндалин, картина лакунарной, иногда язвенно-некротической ангины;
Увеличение и болезненность шейных, подчелюстных лимфатически узлов;
Одновременное увеличение печени и селезенки;
При исследовании крови рост количества мононуклеаров и сдвиг формулы влево.
Лечение больных проводится в инфекционном отделении, где назначается:
Постельный режим, пища, богатая витаминами;
- местное лечение:
полоскание дезинфицирующими и
вяжущими средствами;
- общее лечение:
ведение антибиотиков для устранения вторичной инфекции, кортикостероидов.
Агранулоцитарная ангина
является одним из характерных признаков агранулоцитоза и имеет следующие
клинические проявления:
Озноб, высокая температура - до 4СГС, общее тяжелое состояние;
Резко выраженные боли в горле, отказ от приема пищи и воды;
Некротический грязно-серый налет, покрывающий слизистую оболочку глотки и полости рта;
Неприятный гнилостный запах изо рта;
Распространение некротического процесса в глубину тканей;
В крови резко выраженная лейкопения и выраженный сдвиг лейкоцитарной формулы вправо.
Лечение проводится в гематологическом отделении:
Постельный режим, щадящая диета;
Тщательный уход за полостью рта;
Назначение кортикостероидов, пентоксила, витаминотерапия;
Пересадка костного мозга;
Борьба с вторичной инфекцией.
Хронический тонзиллит. Под этим диагнозом подразумевается хроническое воспаление небных миндалин, которое встречается чаще, чем воспаление всех остальных миндалин вместе взятых. Заболевание поражает обычно детей школьного возраста от 12 до 15% и взрослых до 40 лет - от 4 до 10%. В основе этой патологии лежит инфекционно-аллергический процесс, который проявляется повторными ангинами и вызывает поражение многих органов и систем. Поэтому знание симптомов заболевания, своевременное выявление его и рациональное лечение поможет предупредить возникновение у пациентов осложнений и необходимость оперативного вмешательства.
Причины развития хронического воспалительного процесса в небных миндалинах следующие:
Изменение реактивности организма;
Затруднение носового дыхания, обусловленное искривлением носовой перегородки, гипертрофией носовых раковин, увеличением аденоидов;
Хроническая очаговая инфекция (синуиты, аденоидиты, кариозные зубы), являющаяся источником возбудителя и способствующая возникновению рецидивов ангин;
Перенесенные детские инфекции, повторные респираторно-вирусные заболевания, инфекции желудочно-кишечного тракта, снижающие сопротивляемость организма;
Наличие в небных миндалинах глубоких лакун, создающих благоприятные условия для развития вирулентной микрофлоры;
Ассимиляция чужеродного белка, токсинов микрофлоры и продуктов распада тканей в лакунах, способствущая местной и общей аллергизации организма;
Обширные лимфатические и кровеносные пути, приводящие к распространению инфекции и развитию осложнений инфекционно-аллергического характера.
Хронический тонзиллит следует относить к собственно инфекционным заболеваниям, обусловленным в большинстве своем аутоинфекцией.
По последним данным
зарубежных и отечественных публикаций в этиологии хронического тонзиллита ведущее место занимает бета-гемолитический стафилококк группы А
- у детей 30%, у
взрослых 10-15%, затем золотистый стафилококк, гемолитический стафилококк, анаэробы, аденовирусы, вирус герпеса, хламидии и токсоплазмы.
Разнообразие местных и общих признаков хронического тонзиллита и связь их с другими органами вызывали необходимость систематизации этих данных. Существует несколько классификаций хронического тонзиллита. В настоящее время получила наиболее широкое признание классификация И.Б. Солдатоеа (1975 г.), разделяющая хронический тонзиллит на специфический (сифилис, туберкулез, склерома) и неспецифический, который в свою очередь делится на компенсированную и декомпенсированную форму. Согласно известной классификации Б.С. Преображенского выделяется простая форма хронического тонзиллита и токсико-аллергическая форма.
Основанием для постановки диагноза хронического тонзиллита являются частые ангины в анамнезе, местные патологические признаки и общие токсико-аллергические явления. Оценку объективных признаков хронического воспаления небных миндалин целесообразно производить не раньше 2-3 недель после обострения заболевания.
Компенсированная форма хронического тонзиллита характеризуется следующими признаками: Жалобы пациента:
Боли в горле по утрам, сухость, покалывание;
Ощущение неловкости или инородного тела при глотании;
Неприятный запах изо рта;
Указание на ангины в анамнезе.
Данные фарингоскопии (местные признаки) воспалительного процесса в глотке:
Изменения дужек - гиперемия, валикообразное утолщение и отечность краев передних и задних дужек;
Спайки небных дужек с миндалинами в результате повторных ангин;
Неравномерная окраска миндалин, их разрыхленность, выраженный лакунарный рисунок;
Наличие гнойно-казеозных пробок в глубине лакун или жидкого сливкообразного гноя, которые обнаруживаются путем надавливания шпателем на основании передней небной дужки;
Гипертрофия небных миндалин при хроническом тонзиллите, имеющая место преимущественно у детей;
Увеличение и болезненность регионарных лимфатических узлов в подчелюстной области и по переднему краю грудинно-клгочично-сосцевидной мышцы является характерным признаком заболевания.
Наличие 2-3 из перечисленных признаков дает основание для постановки диагноза. При компенсированной форме заболевания в период между ангинами общее состояние не нарушается, признаки интоксикации и аллергизации организма отсутствуют.
Декомпенсированная форма хронического тонзиллита характеризуется выше перечисленными местными признаками патологического процесса в небных миндалинах, наличием обострений 2-4 раза в год, а так же общими проявлениями декомпенсации:
Появлением субфебрильной температуры по вечерам;
Повышенной утомляемостью, снижением работоспособности;
Периодическими болями в суставах, в сердце;
Функциональными расстройствами нервной, мочевыделительной и других систем;
Наличием, особенно в периоды обострения, сопряженных с хроническим тонзиллитом заболеваний
- имеющих общий этиологический фактор и взаимное воз
действие друг на друга.
К таким заболеваниям инфекционно-аллергического характера относятся: острый и
хронический тонзиллогенныи сепсис, ревматизм, инфектартрит, заболевания сердца, мочевыделительной системы, оболочек мозга и других органов и систем.
Местные осложнения, возникающие в глотке на фоне повторных ангин, так являются свидетельством декомпенсации воспалительного процесса в глотке, к ним относятся: паратонзиллит, заглоточный абсцесс.
Сопутствующие заболевания не имеют единой этиологической и патогенетической основы с хроническим тонзиллитом, связь осуществляется через общую и местную реактивность. Примером таких заболеваний могут быть: гипертоническая болезнь, гипертиреоз, сахарный диабет и др.
Лечение хронического тонзиллит.а обусловлено формой заболевания: при компенсированной форме проводится консервативное лечение, при декомпенсированной форме рекомендуется оперативное вмешательство - тонзиллэкпгомия - полное удаление небных миндалин.
Консервативное лечение хронического тонзиллита должно быть комплексным - местным и общим. Предшествовать его проведению должна санация очагов инфекции в полости рта, полости носа и околоносовых пазухах.
Местное лечение включает следующие мероприятия:
1. Промывание лакун миндалин и полоскание антисептическими растворами (фурациллин, йодинол, диоксидин, хинозол, октенисепт, эктерицид, хлоргексидин и др.) на
курс 10-15 процедур. Промывание лакун интерфероном стимулирует иммунологические свойства миндалин.
2. Туширование лакун миндалин раствором Люголя или 30% спиртовой настойкой прополиса.
3. Введение в Лакуны антисептических мазей и паст на парафинобальзамической основе.
4. Внутриминдаликовые новокаиновые блокады.
5. Введение антибиотиков и антисептических препаратов в соответствии с чувствительностью флоры.
6. Применение местных иммуностимулирующих препаратов: левамизол, димексид, спленин, ИРС 19, рибомунил, Имудон и др.
7. Прием оросептиков: фарингосепт, гексализ, лариплюс, неоангин, септолете и т.д.
8. Лечение аппаратом «Тонзилор», который сочетает ультразвуковое воздействие на миндалины, аспирацию патологического содержимого из лакун и карманов миндалин и орошение антисептическими растворами. Курс лечения состоит из 5 сеансов через день.
9. Физиотерапевтические методы лечения: ультрафиолетовое облучение, фонофорез лидазы, витаминов, УВЧ, лазеротерапия, магнитотерапия.
10. Аромотерапия: эфирные масла эвкалипта, кедра, чайного дерева, лаванды, грейпфрута и др.
Общая терапия хронического тонзиллита проводится следующим образом:
1. Антибиотикотерапия применяется при обострении хронического тонзиллита после определения чувствительности микрофлоры. Лечение антибиотиками должно сопровождаться профилактикой дисбактериоза.
2. Противовоспалительная терапия назначается при остром процессе с гиперергическрй реакцией (парацетамол, аспирин и др.)
3. Антигистаминные препараты назначаются для профилактики осложнений инфекционно-аллергического характера.
4. Иммуностимулирующая терапия должна проводится как во время обострения, так и вне его. Назначаются препараты экстракта вилочковой железы: тималин, тимоптин, вилозен, тим-увокал; иммунокорректоры микробного происхождения; природные иммуностимуляторы: женьшень,
эхиноцея, прополис, пантокрин, ромашка и др.
5. Антиоксиданты, роль которых состоит в улучшении метаболизма, работы ферментных систем, повышении иммунитета: рутинсодержащие комплексы, витамины групп А, Е, С, микроэлементы - Zn, Mg, Si, Fe, Ca.
Описанное выше лечение проводится 2-3 раза в год, чаще в осенне-весенние период, и дает высокий терапевтический эффект.
Критерием эффективности лечения является:
1. Исчезновение гноя и патологического содержимого в небных миндалинах.
2. Уменьшение гиперемии и инфильтрации небных дужек и миндалин.
3. Уменьшение и исчезновение регионарных лимфатических узлов.
При отсутствии указанных результатов или возникновении обострений заболевания показана тонзиллэктомия.
Лечение декомпенсированной формы хронического тонзиллита проводится хирургическим путем с полным удалением миндалин вместе с прилежащей капсулой.
Противопоказанием для проведения тонзиллэктомии является:
Тяжелая степень сердечно-сосудистой недостаточности;
Хроническая почечная недостаточность;
Заболевания крови;
Тяжелый сахарный диабет;
Высокая степень гипертонии с возможным развитием
гипертонических кризов и т.д.
В подобных случаях применяются полухирургические методы лечения {криотерапия - замораживание ткани миндалины) или консервативное лечение.
Подготовка к операции проводится в амбулаторных условиях и включает:
Санацию очагов инфекции;
Исследование крови на свертываемость, содержание
тромбоцитов, протромбиновый индекс;
Измерение артериального давления;
Обследование внутренних органов.
Операция производится натощак под местной анестезией с помощью специального набора инструментов.
Наиболее частым осложнением тонзиллэктомии является кровотечение из области миндаликовых ниш.
Уход за больным в послеоперационном периоде медицинская сестра должна осуществить следующим образом: - уложить пациента на правый бок на низкую подушку;
запретить вставать, активно двигаться в постели и разговаривать;
Подложить под щеку пеленку и попросить пациента не глотать, а сплевывать слюну;
Наблюдать в течение двух часов за состоянием пациента и окраской слюны;
Сообщить врачу о наличии кровотечения в случае необходимости;
Дать несколько глотков холодной жидкости во второй половине дня;
Кормить пациента жидкой или протертой, прохладной нищей в течение 5 дней после операции;
Орошать горло несколько раз в день асептическими растворами.
Профилактика хронического тонзиллита состоит в следующем:
Борьба с загрязнением окружающей среды;
Улучшение гигиенических условий труда и быта;
Улучшение социально-экономического уровня жизни населения;
Активное выявление лиц, страдающих хроническим тонзиллитом и осуществление диспансерного наблюдения за ними;
Своевременная изоляция больных и назначение адекватного лечения;
Индивидуальная профилактика состоит в санации очагов инфекции и повышении устойчивости организма к вредным воздействиям внешней среды.
Диспансеризация
больных хроническим тонзиллитом
является эффективным методом оздоровления населения. Основные задачи диспансеризации в оториноларингологии следующие:
Своевременное выявление больных с хроническими и часто рецидивирующими заболеваниями;
Систематическое наблюдение за ними и активное лечение;
Выявление причин, вызывающих данное заболевание,и проведение оздоровительных мероприятий;
Оценка результатов проделанной работы.
Выделяют три этапа диспансеризации:
1 этап - регистрирующий -
включает выявление лиц, подлежащих диспансеризации, составление плана лечебно-профилактических мероприятий и динамического наблюдения. Отбор
больных проводится пассивным методом при обращении пациентов за медицинской помощью и активным - в процессе проведения профилактических
осмотров. Заканчивается первый этап диспанскризации оформлением медицинской документации и составлением
конкретного индивидуального плана
лечебно-профи
лактических мероприятий.
2 этап - исполнения
- требует длительного наблюдения. При этом необходимы мероприятия по повышению санитарной грамотности населения, систематическое об
следование больных и проведение профилактических курсов лечения.
При хроническом тонзиллите такие курсы целесообразно проводить весной и осенью, что соответствует периодам обострения.
3 этап - оценка качества и эффективности
диспансерного наблюдения. Результаты обследования больных и проведенных курсов лечения отражаются в конце года в
эпикризе. Исчезновение признаков хронического тонзиллита и обострений заболевания в течение двух лет являются основанием для снятия пациентка с диспансерного
учета
по компенсированной форме хронического тонзиллита. При отсутствии эффекта от проводимых мероприятий пациент направляется на оперативное лечение.
Для оценки эффективности организации работы определяют показатели качества диспансеризации.
Возможно, будет полезно почитать:
- Патриарх кирилл запретил актеру и священнику ивану охлобыстину служить в церкви Охлобыстин церковный сан ;
- Иван охлобыстин - биография, информация, личная жизнь Почему охлобыстин ушел из священников ;
- Ужин для ребенка 4 лет рецепты меню ;
- Принципы функционирования бюджетной системы РФ ;
- Особенности размещения населения на территории земли Население земли размещается равномерно средняя плотность населения ;
- Тонька-пулеметчица — cтрашная судьба страшного человека Фильм палач тонька пулеметчица реальная история ;
- Как поздравить начальницу с юбилеем? ;
- Российские студенты выиграли чемпионат мира по программированию Вот они, герои ;